Asthma bronchiale, Allergisches Asthma
Asthma bronchiale oder Bronchialasthma bedeutet eine zeitweise krankhafte Enge der Bronchien. Dabei kommt es zu einer typischen anfallsweisen Atemnot. Die Bronchien sind die verzweigten Fortsetzungen der Luftröhre in die beiden Lungenflügel hinein. Das Asthma ist eine chronische, das heißt dauerhafte, Erkrankung, die mit einer Entzündung der Atemwege einhergeht. Die Atemnot beim Asthma geht entweder von selbst oder nach einer Behandlung durch Medikamente wieder zurück. Asthma bronchiale ist im Gegensatz zu einer chronischen Bronchitis normalerweise gut behandelbar. Beim Asthma kann es zu einer Überempfindlichkeit (Hyperreaktivität) der Atemwege auf eine ganze Reihe verschiedener Reize kommen.


Ursachen des Asthma bronchiale
Asthma bronchiale wird anhand der Ursachen in zwei Gruppen eingeteilt. Auf der einen Seite steht das allergische Asthma, auch als extrinsisches Asthma bezeichnet, die andere Gruppe bezeichnet man als nichtallergisches oder intrinsisches Asthma.
Allergisches Asthma bronchiale
Beim allergischen Asthma ist die Ursache das Einatmen eines Stoffes, auf den der Körper allergisch reagiert (ein Allergen). Das können die verschiedensten Substanzen wie Hausstaub, Katzenhaare oder bestimmte Blütenpollen sein, die auch einen Heuschnupfen auslösen können.
Allergene verbinden sich mit speziellen Zellen der Körperabwehr, den Makrophagen. Diese Makrophagen sitzen unter anderem in der Schleimhaut der Bronchien. Dort bewirkt die Bindung des Allergens eine Sensibilisierung: Der Körper bildet vermehrt T-Helfer-Zellen (sie gehören ebenfalls zur körpereigenen Immunabwehr). Diese Zellen setzen wiederum Botenstoffe frei wie Leukotrien, Prostaglandin, Bradykinin oder Histamin. Solche sogenannten Zytokine bewirken eine Einwanderung von weiteren Immunzellen wie Mastzellen in das Bronchialgewebe. Plasmazellen, ebenfalls zu den Abwehrzellen gehörend, werden angeregt, genau passende Antikörper der Sorte IgE (Immunglobulin E) zu bilden. Viele dieser IgE-Antikörper binden sich an die Oberfläche von Mastzellen und lösen die Ausschüttung der Substanz Histamin aus.
Histamin ist wiederum hauptverantwortlich für die Symptomatik des allergischen Asthmas. Es führt zu einer Anspannung der Bronchialmuskulatur (Bronchospasmus), so dass sich der Durchmesser der Bronchien verengt. Die Bronchialschleimhaut schwillt durch Wassereinlagerung an (Schleimhautödem), was eine noch stärkere Verengung der Bronchien bewirkt. Die dritte Folge der Histamin-Reaktion ist eine Überproduktion von zähem, kaum abzuhustendem Schleim (Dyskrinie). Der Fachbegriff für die Verengung der Bronchien mit erschwerter Ausatmung aufgrund des erhöhten Widerstands lautet Obstruktion (Bronchialobstruktion, Atemwegsobstruktion).
Die beschriebene Überproduktion von IgE auf Grund von Allergenen bezeichnet man als Allergie vom Sofort-Typ oder Typ-I-Allergie. Es kommt innerhalb weniger Minuten zu der genannten Reaktion (asthmatische Sofortreaktion). Neben der Sofortreaktion tritt manchmal auch eine asthmatische Spätreaktion innerhalb von sechs bis zwölf Stunden auf. Sie ist durch erhöhte IgG-Produktion (eine weitere Sorte Antikörper) vermittelt. Nur bei wenigen Patienten finden sich beide Reaktionsformen.
Die übermäßig gesteigerte Produktion von IgE, die zur Typ-1-Allergie führt, beruht auf einer erblichen Veranlagung. Diese Veranlagung wird Atopie genannt. Die Atopie kann sich in vier verschiedenen Krankheitsbildern äußern:
- Atopische Dermatitis oder Neurodermitis
- Rhinitis allergica (Heuschnupfen), oder als Untertyp nur eine allergische Bindehautentzündung (Conjunctivitis allergica)
- Urtikaria (Nesselsucht)
- Asthma bronchiale
Etwa zehn Prozent der Bevölkerung haben eine Erkrankung aus dem Bereich der Atopie.
Nichtallergisches Asthma bronchiale
Das nichtallergische Asthma ist auf andere Ursachen zurückzuführen. Diese Ursachen können unterschiedlicher Natur sein. Atemwegsinfekte können etwa ein Auslöser eines nichtallergischen Asthma bronchiale sein. Ebenso können bestimmte Schmerzmedikamente (Analgetika) zu einem Asthma führen. Dies ist unter dem saloppen Begriff Aspirin-Asthma bekannt und entsteht, wenn bestimmte Botensubstanzen (Mediatoren) wie Prostaglandine vermehrt gebildet werden. Besonders bei Kindern kann nach dem Sport oder körperlichen Anstrengungen ein Asthmaanfall eintreten. Dieser wird Anstrengungsasthma genannt.
Eine eher seltene weitere Ursache für Asthma ist ein häufiges Sodbrennen (Refluxkrankheit). Magensäure gelangt immer wieder aus dem Magen in die Speiseröhre (gastro-ösophagealer Reflux) und führt dort zu Symptomen und Schäden. Kleinere Mengen der Säure können in die Luftröhre und die Bronchien hineingelangen und einen asthmatischen Anfall hervorrufen.
Symptome des Asthma bronchiale
Hauptsächliche Symptome eines akuten Asthmaanfalls sind starke Atemnot mit erschwertem Ausatmen. Die Ausatmung dauert länger als bei gesunden Menschen. Die Betroffenen haben oft das Gefühl, sie könnten ersticken. Sie sitzen aufrecht und stützen den Oberkörper auf, weil die Atemhilfsmuskulatur genutzt wird und der erhöhte Atemwegswiderstand bei der Ausatmung besser überwunden werden kann.
Die unmittelbaren Folgen des Anfalls sind Angst, eine Blutdrucksteigerung mit erhöhtem Herzschlag (Tachykardie), vermehrtes Schwitzen und angestrengte, schnellere Atemfrequenz beziehungsweise Kurzatmigkeit (Hyperventilation).
Charakteristisch für das Asthma sind drei Symptome:
- zeitweise Atemnot (Dyspnoe)
- Husten (der Organismus versucht den Schleim hinauszubefördern)
- Atemgeräusche beim Ausatmen (Giemen, Brummen). Die Geräusche können mitunter von außen mit dem unbewaffneten Ohr wahrgenommen werden.
Asthma besteht oft zusammen mit anderen Erkrankungen wie Heuschnupfen, Neurodermitis (atopisches Ekzem) oder Nesselsucht - den weiteren Krankheiten, die als Atopie zusammengefasst werden. Aus einem dieser Krankheitsbilder kann sich leicht ein weiteres entwickeln. Beim Heuschnupfen kann es zum sogenannten Etagenwechsel kommen und ein Asthma bronchiale gesellt sich hinzu, oder Neurodermitis-Patient bekommt auch Heuschnupfen und nachfolgend noch Asthma.
Diagnose der Erkrankung
Die Diagnose beim Arzt beginnt mit einer sehr wichtigen Komponente, und zwar der Befragung nach der Krankengeschichte (Anamnese). Darin wird erfragt, ob Allergien bekannt sind, ob es bereits früher Atemnotsanfälle gab und ob verwandte Personen ähnliche Probleme haben. Auch ist es wichtig zu wissen, ob es bestimmte Ursachen für das vermutete Asthma gibt, etwa Haustiere oder eingenommene Medikamente.
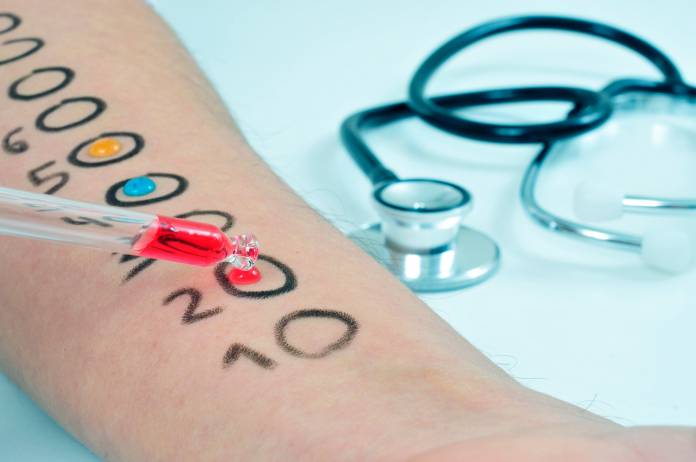
Kann hier ein Verdacht auf ein allergisches Asthma ausgemacht werden, dann erfolgt ein Allergietest. Verschiedene Hauttests können zum Einsatz kommen, um z. B. eine Allergie auf Antigene wie Blütenpollen, Tierhaare, Hausstaubmilben, Schimmelpilze oder gegebenenfalls Latex, Mehl oder Kosmetik-Produkte feststellen zu können. Voraussetzung für den Allergietest ist, dass der Patient gerade symptomfrei ist.
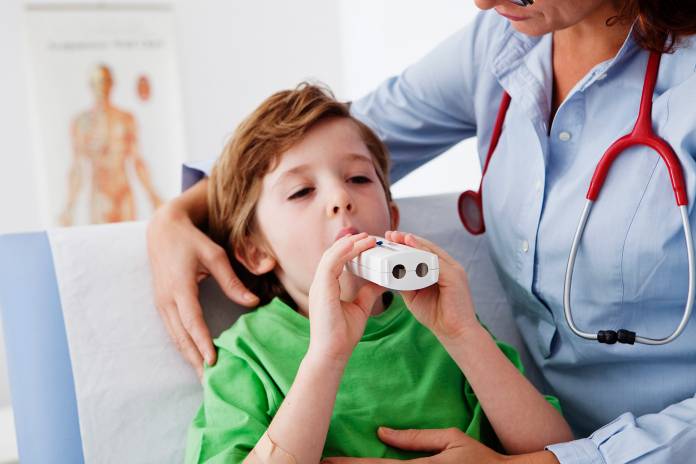
Eine Lungenfunktionsprüfung wird vorgenommen, um zu ermitteln, wie stark die Atmung eingeschränkt ist. In diesem Zusammenhang ist ein Wert besonders wichtig, und zwar die Einsekundenkapazität (FEV 1). Es handelt sich um die Menge an Luft, die vom Patienten maximal in einer Sekunde ausgeatmet werden kann. Beim Asthma mit schlechter Lungenfunktion ist der Wert entsprechend erniedrigt, bei einem schweren Asthmaanfall beträgt er nur noch 50 Prozent oder weniger des Normalwerts.
Ein Broncholyse-Test erhärtet die Diagnose Asthma bronchiale: Ein Medikament wird gegeben, welches das Zusammenziehen der Muskeln in der Bronchienwand (Bronchokonstriktion) aufhebt. Die Bronchien sollten sich daher erweitern. Ist dies der Fall und passen die Anamnese und die Symptome zu einem Asthma, dann kann von dieser Diagnose ausgegangen werden.
Des Weiteren wird Blut abgenommen. Es wird unter anderem auf Antikörper untersucht. Bei einer Allergie lassen sich spezifische Antikörper des Typs IgE in hoher Konzentration finden.
Ein nichtallergisches Asthma ist durch die ärztliche Diagnose etwas schwieriger festzustellen, da der Allergietest nicht anspringt. Dennoch lassen sich durch das Untersuchungsgespräch und die Symptome Hinweise darauf finden, so dass spezielle Untersuchungen wie die Lungenfunktion zu einer Diagnose führen.
Differenzialdiagnose
Eine Atemnot kann nicht nur durch Asthma verursacht sein, sondern auch durch verschiedene andere Situationen. Es kann sich stattdessen um eine chronische Bronchitis handeln, um eine Verlegung des Atemwegs beispielsweise nach "Verschlucken" eines Fremdkörpers, um Atemwegsinfekte (auch eine Lungenentzündung) oder um eine meist psychisch bedingte Hyperventilation beziehungsweise Kurzatmigkeit. Ebenfalls als Ursache für Luftnot können Herzprobleme (schwache Pumpleistung führt zu Sauerstoffmangel im Blut), eine Lungenembolie (Verlegung eines Blutgefäßes der Lunge) oder Tumore, die die Atemwege einengen, in Frage kommen.
Therapie bei Asthma bronchiale
Am wichtigsten ist grundsätzlich die Vermeidung des Umstands, der das Asthma ausgelöst hat, also des Allergens oder der anderen jeweiligen Ursache.
Ein wesentliches Element gegen das Asthma bronchiale ist die medikamentöse Therapie. Bei den Medikamenten werden zwei Anwendungsgruppen unterschieden, und zwar die Mittel bei einem akuten Anfall (Bedarfsmedikation) und die Mittel, die längerfristig angewendet werden (Dauermedikation, Anfallsprophylaxe).
Als Bedarfsmedikament kann ein Mittel gegeben werden, das zu einer Erweiterung der Bronchien und somit zur Erleichterung der Atmung führt. Es handelt sich um ein Beta-2-Sympathomimetikum, das auf bestimmte Rezeptoren (Andockstellen) wirkt, wodurch sich die Muskeln in den Bronchien entspannen. Um eine schnelle Wirkung zu erzielen, wird das Medikament als Spray (Dosier-Aerosol) eingeatmet.
Die Dauermedikation richtet sich nach der grundlegenden Schwere des Asthmas. Es werden vier Stufen der Therapie unterschieden (Stufenschema):
- In der ersten Stufe (höchstens ein Asthma-Anfall pro Woche) braucht kein Medikament dauerhaft gegeben zu werden.
- In Stufe 2 (mehrmals anfallsartige Beschwerden in der Woche) empfiehlt sich die Anwendung eines Medikaments aus der Gruppe der Glucocorticoide. Glucocorticoide hemmen Entzündungen und werden oft als Spray gegeben.
- Bei einem Asthma der Stufe 3 oder 4 (Symptome trotz Medikamenten) wird meist zusätzlich ein Beta-2-Sympathomimetikum mit langzeitiger Wirkung verabreicht.
- Stufe 5 bedeutet, dass die Beschwerden ständig bleiben, obwohl nach den obigen Therapieschemata vorgegangen wird. In diesem Fall wird noch ein Glucocorticoid zur Einnahme als Tablette gegeben.
Ergänzende Behandlungsmöglichkeiten bieten Medikamente wie Mastzell-Stabilisatoren (vermindern die Ausschüttung von Histamin aus den Mastzellen) oder Theophyllin (erweitert die Bronchien und verringert die Entzündung). Auch das Mittel Montelukast kann bei allergischem Asthma angewendet werden. Ein weiteres modernes Medikament ist Omalizumab.
Zu beachten ist, dass Medikamente zu Nebenwirkungen führen können. Glucocorticoide können einen Pilzbefall im Mund auslösen, wenn sie über die Atmung angewendet werden. Die manchmal notwendige Einnahme als Tabletten kann zu weiteren Komplikationen führen.
Prognose des Asthma bronchiale
Komplett heilen lässt sich ein Asthma bronchiale bislang noch nicht. Die Symptome der Erkrankung, im Wesentlichen die Atemnot, können mit Medikamenten sehr gut in Schach gehalten werden. Wird ein Kind mit Asthma bereits frühzeitig richtig behandelt, dann sind die Chancen sehr gut, dass es als Erwachsener keine Beschwerden mehr hat. Voraussetzung ist ein konsequentes Meiden des Auslösers.
Hinweise für Patienten
Von großer Bedeutung, ein Asthma zurückzuhalten, ist es, diejenigen Umstände zu meiden, die einen Anfall auslösen.
Patienten sollten sich für den Umgang mit ihren Medikamenten schulen lassen, um die Rate an möglichen Komplikationen zu vermindern. Die Mittel zum Inhalieren sollten vor einer Mahlzeit in aufrechter Position angewendet werden, danach sollte der Mund ausgespült und nach dem Essen die Zähne geputzt werden. Meist werden die Medikamente inzwischen mit Inhalationshilfen angewendet, die die notwendige Menge zum richtigen Zeitpunkt (Einatmung) abgeben.
Patienten sollten sich auch besondere Atemtechniken aneignen. Damit der Atemwegswiderstand leichter überwunden werden kann, können die Atemhilfsmuskeln und die sogenannte Lippenbremse eingesetzt werden. Auch ein gutes Abhusten kann trainiert werden. Es finden sich spezielle Asthma-Sportgruppen, so dass körperliche Bewegung sinnvoll ausgeübt werden kann.
Eine Eigenkontrolle ist mit einem Gerät namens Peak-Flow-Meter möglich. Dies sollte morgens und abends vorgenommen werden und ist schnell und problemlos durchzuführen. Anhand der Werte kann eine eventuelle Verschlechterung frühzeitig erkannt werden und auch der Erfolg der Behandlung lässt sich abschätzen. Mit dem Gerät wird die maximal erreichte Atemstromstärke beim Ausatmen gemessen, sie lässt sich mit einem Sollwert vergleichen. Die Werte werden jeweils in einem speziellen Tagebuch vermerkt, bei dem auch gesehen werden kann, ob sie im akzeptablen Bereich liegen.
Wenn ein Urlaub geplant wird, sollte sich der Patient vornehmlich an Luftkurorte halten. Der dortige Aufenthalt kann die Beschwerden stark zurückgehen lassen.
Weiterführende Informationen
aktualisiert am 25.01.2023